再餵食症候群病理生理學
再餵食症候群高風險病人重新開始營養治療後,能量會轉換成葡萄糖,造成磷酸鹽需求量增加。血糖升高會使胰島素分泌增加,胰島素有助肝糖、脂肪和蛋白質合成, 需要礦物質和維生素的參與代謝。且胰島素會使鉀離子、鎂離子和磷酸鹽進入細胞內,造成飢餓期間已不足的離子在血中的濃度迅速下降。 再餵食症候群因體液與電解質的異常而產生臨床症狀。

Journal of Gastroenterology and Hepatology 2013; 28 (Suppl. 4): 113–117
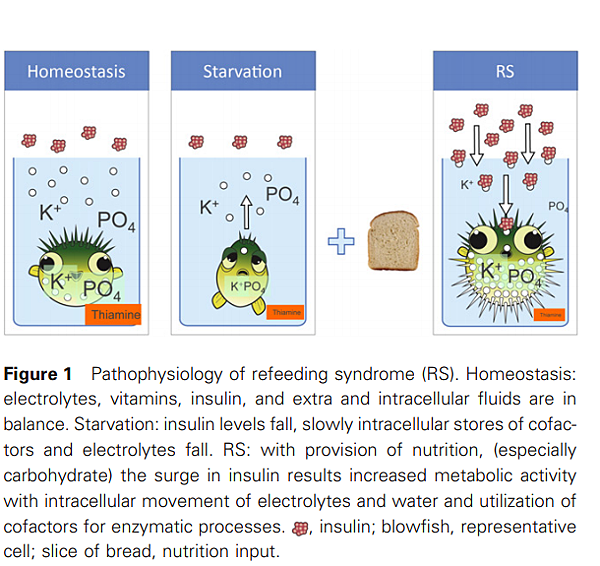
J Gastroenterol Hepatol . 2013 Dec;28 Suppl 4:113-7
再餵食症候群治療
一,定義及治療高危險群再餵食症候群
高危險:符合下列危險因子1項以上
1.BMI <16 KG/M2
2.過去3-6個月非計畫性體重減少> 15%
3.極少或無營養攝取> 10天
4.餵食前的低血鉀,磷,鎂(低於正常值)
高危險:符合下列危險因子2項以上
1.BMI <18.5 KG/M2 +
2.過去3-6個月非計畫性體重減少> 10%
3.極少或無營養攝取> 5天
4.有酗酒或藥物(使用胰島素,化學治療,制酸劑及利尿劑)
中度危險:前3項符合危險因子1項
嚴重高危險:符合下列危險因子1項以上
1.BMI <14 KG/M2 +
2.極少或無營養攝取>15天

IrSPEN準則1號文件
Table 2 Patient characteristics that have been associated with increased risk of developing refeeding syndrome
• Anorexia nervosa
• Chronic alcohol abuse
• Elderly patients, especially nursing home residents
• Poorly controlled diabetics (likely to be fluid and electrolyte
depleted)
• Patients with chronic malnutrition (marasmus)
• Morbid obese patients with rapid/profound weight loss
• Chronic malabsorptive disease states such as Crohn’s disease,
cystic fibrosis, short bowel syndrome
• Chronic diseases associated with undernutrition such as cancer,
severe obstructive airways disease, liver cirrhosis
• Long-term users of diuretics (electrolyte depleted)
• Long-term users of antacids (phosphate binders)
二,再餵食症候群高危險群腸道營養支持計畫


二,電解質缺乏和補充
 低磷血症(<3毫克/分升或<1毫摩爾/升)
低磷血症(<3毫克/分升或<1毫摩爾/升)
≤1。P可以給無論是作為一個鈉或鉀製劑依賴於K水平
2。輕度(2.3-3毫克/分升或者0.75-1毫摩爾/升):替換為四0.32毫米/公斤/天或PO的K-PHOS
3。中度(1.6-2.2毫克/分升或0.5-0.74毫摩爾/升):更換四K-磷酸為0.64毫米/公斤/天
4。重度(<1.6毫克/分升或<0.5毫摩爾/升):更換四K-PHOS 1毫米/公斤/天
5。監測磷酸鹽水平是很重要的,因為四更換伴有神經系統症狀
 低鉀血症(<3.5毫當量/ L或<3.5毫摩爾/升)
低鉀血症(<3.5毫當量/ L或<3.5毫摩爾/升)
1。1-4毫克當量/公斤/天,口服K(如氯化鉀或其他的K處方集)的形式。症狀或更嚴重的不足,可能需要靜脈補充小心
,避免高鉀血症
2。監察K水平與靜脈置換或同時使用利尿劑。考慮心電圖,以排除心律失常,如果水平是高還是低
 低鎂血症(<1.7毫克/分升或0.7毫摩爾/升)
低鎂血症(<1.7毫克/分升或0.7毫摩爾/升)
1輕度至中度(1.2-1.7毫克/分升或0.5-0.7毫摩爾/升):每天更換有10-15毫米,口服氧化鎂或鎂檸檬酸
2。重度(<1.2毫克/分升或<0.5毫/升):如果無症狀,治療如上。如果有症狀,治療腸外鎂25毫米/ D與重新評估每8-12ħ
機管局博阿滕等人。/營養26(2010)156-167
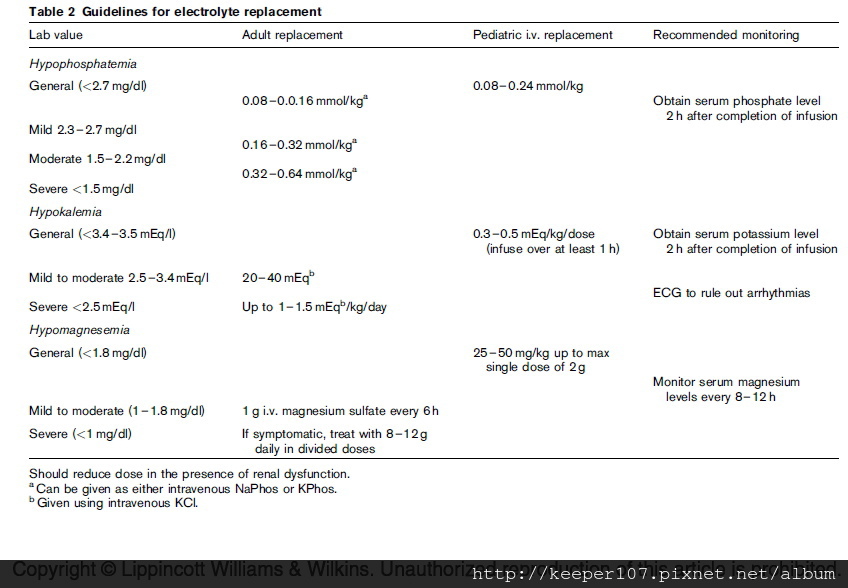
當前觀點在臨床營養與代謝護理2011,14:186-192
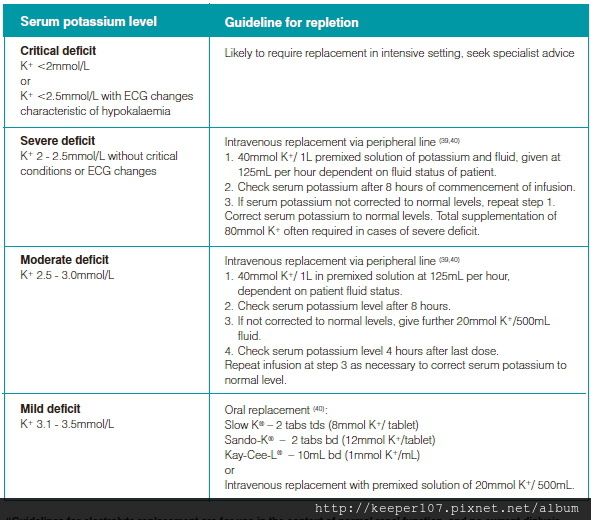



三,維生素
 B1 (硫胺素):給硫胺300 mg靜脈負荷劑量開始前的營養。得到的100毫克/天的維持劑量的營養時。
B1 (硫胺素):給硫胺300 mg靜脈負荷劑量開始前的營養。得到的100毫克/天的維持劑量的營養時。
 維生素B6(吡哆醇):1.7毫克/天
維生素B6(吡哆醇):1.7毫克/天
 維生素B12(鈷胺素):2.4毫克/天
維生素B12(鈷胺素):2.4毫克/天
 葉酸:400毫克/天,不超過1毫克,每日
葉酸:400毫克/天,不超過1毫克,每日
機管局博阿滕等人。/營養26(2010)156-167

TJD 2010;營養學2(1):63-70台灣雜誌
四,微量營養素
1.Selenium(SE):100-400毫克/天負荷劑量; 維持劑量為20-70毫克/天
?2.Zinc(鋅):10〜30毫克/天負荷劑量; 維持劑量的2.5-5毫克/天
?3.Iron(鐵):沒有必要的負荷劑量。10-15毫克/天通過口服途徑維持劑量就足夠了。在葡聚醣的形式腸胃外鐵可以安全地被加入到TPN
機管局博阿滕等人。/營養26(2010)156-167
五,液體和鈉的平衡
提供生理鹽水20-30毫升/公斤/天。根據需要,實現充分水化調整。測量每天的權重,以防止體液過多。
?
低鈉血症(<135毫當量/升或<135毫摩爾/升)
1。治療的目標是避免快速修正,同時防止永久性神經系統後遺症。
2。流體限制是足夠的,如果溫和。經常和充滿評估娜水平低於12毫當量/升(12毫摩爾/升),在24 h內,以避免風險的集中
性腦橋髓鞘破壞
3.Symptomatic低鈉血症更好地響應正常或高滲鹽水治療與流體限制
機管局博阿滕等人。/營養26(2010)156-167
六。熱量
1。啟動飼料在不超過20%的熱量基本能量消耗的
2.Start 10千卡/公斤/天的第一個3天; 使用5千卡/公斤/天的危重病人。慢慢地從4天增加至15〜20千卡/公斤/天到10。注意腸外營養可能附帶較高的風險RFS
3,?比率:50-60%的碳水化合物,15%-25%的脂肪,20%-30%的蛋白質
3。增加或減少根據症狀和實驗室參數分辨率能源供應?
機管局博阿滕等人。/營養26(2010)156-167
七。監控
。日常體重,尿量,並仔細圖表監控,優化體液平衡,防止體液過多,肺水腫,或瑞士法郎
?2.Plasma電解質必須每天第一週,或直至臨床上穩定進行監測
?3.ECG建議在投餵的第一個星期
?4.Daily生命體徵是必要的,因為心動過速可能即將發生心臟代償的標誌
?5.Plasma葡萄糖必須監測和維持在100〜150毫克/分升,以防止低血糖和高血糖
?6.Pre白蛋白水平的預測低磷酸鹽血症的發展,在病危
?7.Monitor CBC,BMP,ALT / AST每天和更頻繁地在危重
機管局博阿滕等人。/營養26(2010)156-167
八,特別注意事項
?1.Pregnancy高劑量的維生素尤其是葉酸有益於孕婦維生素A有使用劑量超過10 000 IU /天(3毫克/天)顯著致畸性
?2.Infection -勤奮搜索傳染源。抗生素可能的發燒患者可以考慮
?3.Children,在嚴重營養不良,評估JVP高程和肝腫大為早期快速見解音量狀態。Diurese如果臨床症狀提示容量超負荷
?4.Chronic腎功能衰竭,在這些患者中磷,鎂,鉀,可正常或什至升高。在這些值的正常化跡象,有受益於監視和補充如上所述
機管局博阿滕等人。/營養26(2010)156-167
參考資料:
1.Refeeding syndrome: treatment considerations based on collective analysis of literature case reports. Nutrition. 2010 Feb;26(2):156-67.
doi: 10.1016/j.nut.2009.11.017.
2. Journal of Gastroenterology and Hepatology 2013; 28 (Suppl. 4): 113–117
3. Refeeding syndrome: Screening, incidence, and treatment during parenteral nutrition. First published: 19 November 2013. https://doi.org/10.1111/jgh.12345
4. TJD 2010;2(1):63-70 Taiwan Journal of Dietetics . http://www2.dietitians.org.tw/userfiles/TJD%202-1-09.pdf
5.IrSPEN GUIDELINE DOCUMENT No. 1: Prevention and Treatment of Refeeding Syndrome in the Acute Care Setting. https://www.irspen.ie/wp-content/uploads/2014/10/IrSPEN_Guideline_Document_No1.pdf


 留言列表
留言列表
